直肠息肉
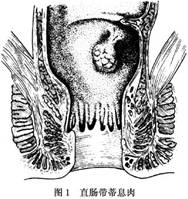
概述:直肠息肉(rectal polyp)泛指自直肠黏膜突向肠腔的隆起性病变(图1)。息肉种类很多,亦很常见。直肠是息肉的多发部位,并常常合并有结肠息肉。肿瘤性息肉有恶变倾向。
 流行病学
流行病学
流行病学:直肠息肉可发生于任何年龄。除
幼年性息肉多发生于5~10岁小儿外,其他直肠息肉多发生在40岁以上的中老年人,年龄越大,发生率越高。由于息肉多无症状,因此评价其发生率十分困难,文献报道10%~66%不等。其中
管状腺瘤最常见,约占全部腺瘤的75%左右,绒毛状腺瘤占10%。
 病因
病因
病因:直肠息肉病因繁杂,其发病可能与下列因素有关。
1.组织结构异常 如
幼年性息肉,即属错构瘤性息肉。
2.基因遗传 如家族性腺瘤性息肉病是由常染色体显形遗传。病人常有家族性发病史。
3.感染 部分息肉可由细菌、寄生虫等感染直肠黏膜,由肠道炎性病变增生而致息肉。如肠结核、肠血吸虫病、溃疡性结肠炎等。
 发病机制
发病机制
发病机制:
1.分类 病理上常将息肉分为2类:肿瘤性息肉和非肿瘤性息肉。
2.病理
(1)
管状腺瘤:最为常见,多数是单个,有蒂,直径一般在1cm以下,在肠黏膜表面隆起如米粒或黄豆大,表面光滑或呈细颗粒,颜色接近正常黏膜,质软;大腺瘤如樱桃或草莓,表面有浅沟或分叶状,色暗红(图2),很少癌变。镜下形态可有不同程度改变,轻者为轻度腺体增多,上皮细胞无异常,重者不仅腺体明显增生,上皮细胞的形态及染色也呈不典型改变,核分裂增多(图2),进一步发展出现腺体细胞多形性,间质浸润(图3),即被认为是重度不典型增生或癌变。
(2)绒毛状腺瘤:又称乳头状腺瘤,呈绒毛状、菜花状突出于黏膜表面,病变范围限于黏膜层,瘤体质地柔软,广基无蒂,体积较
管状腺瘤大(图4),镜下绒毛状突起呈分支状,形成一个细长乳头状花冠肿物(图5)。多见于老年人,男性多于女性,约90%发生在直肠和乙状结肠下段,易癌变。
(3)
幼年性息肉:又称先天性息肉,属错构瘤性息肉,主要发生在10岁以下儿童,有70%~80%发生在直肠,多为单发,小于1cm,青春期后有自然消失倾向。
(4)炎性息肉(假性息肉):发生在大肠炎性疾病的再生与修复阶段,多见于溃疡性结肠炎、Crohn病、肠结核、血吸虫病等。常为多发,无蒂、体积较小,直径很少超过5mm,是其特征(图6A),颜色多较浅。有的亦可以有蒂,病程较长时可增大至几厘米。镜下见腺体变长伴有腺腔内反折,形成锯齿样外观(图6B)。核分裂活性增加仅仅见于基底部,上皮细胞具有不明显的位于基底的细胞核、胞浆丰富,充满黏液。表面上皮下的基底膜增厚,表面上皮呈微乳头外观。增生性息肉(化生性息肉),多发生在直肠,多在40岁以后发病,随年龄增长,发病率增加。
(5)家族性腺瘤性息肉病:是一种常染色体显形遗传性疾病,大肠内布满息肉状腺瘤,大小不等,可有蒂或无蒂(图7),具有很高的癌变倾向,多在12岁以后发生。
 临床表现
临床表现
临床表现:小息肉很少引起症状,息肉增大后最常见的症状为直肠内出血,多发生在排便后,为鲜红血液,不与粪便相混。多为间歇性出血,且出血量较少,很少引起贫血。直肠下端的息肉可在排便时脱出肛门外,呈鲜红色,樱桃状,便后自行缩回。直肠息肉并发感染时,可出现黏液脓血便,大便频繁,里急后重。有排便不尽感(图8)。
 并发症
并发症
 实验室检查
实验室检查
实验室检查:在直肠镜或乙状结肠镜直视下钳取活组织做病理检查,是确定息肉性质、类型、有否癌变的可靠方法。
 其他辅助检查
其他辅助检查
其他辅助检查:
1.直肠指检 在直肠内可触到质软、有或无蒂、活动、外表光滑的球形肿物。
2.直肠、乙状结肠镜 可直接观察到息肉形态。
 诊断
诊断
诊断:诊断主要靠直肠指检和直肠、乙状结肠镜检查。见到直肠息肉后应进一步检查全部大肠,因息肉经常是多发性的。直肠镜或乙状结肠镜下取活组织做病理检查,是确定息肉性质,决定治疗方式的重要方法。
 鉴别诊断
鉴别诊断
鉴别诊断:直肠息肉常以
便血、大便带血、黏液血便而就诊,临床应注意与
痔疮等肛门疾患或
痢疾相鉴别。凡原因未明的
便血或消化道症状者,尤其是40岁以上的中老年男性应作进一步检查确诊。
 治疗
治疗
治疗:
1.电灼切除 息肉位置较高,无法自肛门切除者,通过直肠镜、乙状结肠镜
或纤维结肠镜显露息肉,有蒂息肉用圈套器套住蒂部电灼切除。广基息肉电灼不安全。
2.经肛门切除 适用于直肠下段息肉。在骶麻下进行,扩张肛门后,用组织钳将息肉拉出,对带蒂的良性息肉,结扎蒂部,切除息肉;对广基息肉,应切除包括息肉四周的部分黏膜,缝合创面;若属绒毛状腺瘤,切线距肉眼所见腺瘤缘不少于1cm。
3.肛门镜下显微手术切除 适用于直肠上段的腺瘤和早期直肠癌的局部切除术(图9)。麻醉后,经肛插入显微手术用肛门镜,通过电视屏幕,放大手术野,镜下切除息肉。与电灼切除相比较,优点是切除后创面可以缝合,避免了术后出血、穿孔等并发症。
4.开腹手术 适用于内镜下难以彻底切除、位置较高的癌变息肉,或直径大于2cm的广基息肉。开腹作局部切除时,若发现腺瘤已癌变,应按直肠癌手术原则处理。家族性息肉病迟早将发展为癌,必须接受根治性手术,应根据直肠息肉的分布决定是否保留直肠;可行直肠切除或直肠黏膜剥除,经直肠肌鞘行回肠J形贮袋肛管吻合术等。
5.其他 炎性息肉以治疗原发肠病为主;增生性息肉,症状不明显,不需特殊治疗。
 预后
预后
预后:
幼年性息肉,有自愈倾向,一般不发生恶变;腺瘤癌变率较低,仅约1%;家族性腺瘤性息肉则具有很高的癌变倾向,绒毛状腺瘤癌变率约40%,早期发现,积极根治,愈后较好。
 预防
预防
预防:直肠息肉,特别是腺瘤性息肉已被学者公认为癌前期病变。所以直肠息肉患者的定期随访已被提到防治早期肠癌的高度来认识。因此,直肠息肉尤其腺瘤性息肉,定期随访是防止息肉恶变的重要一环。
息肉的再检出率较高,国外报道13%~86%不等,新检出的息肉除部分为残留息肉再次生长的复发息肉外,一些为大肠新生息肉和遗漏息肉。为保持肠道无息肉状态,防止直肠癌的发生,制定一个经济有效的随访时间是必要的,目前国际上对腺瘤随访提出了多种方案。其中在波士顿召开的第三次国际
大肠癌会议中
大肠腺瘤组讨论建议的方案较为详细。他们指出腺瘤患者在腺瘤切除后再发新腺瘤及局部腺瘤再复发的危险不一,故应区别对待:凡是单个、有蒂(或广基但<2cm
管状腺瘤,伴轻或中度不典型增生的腺癌属低危险组。凡有以下情况之一者属高危险组:多个腺瘤、腺瘤直径>2cm,广基的绒毛状或混合型腺瘤,腺瘤有重度不典型增生或伴原位癌,腺瘤已有浸润性癌变者。高危险组的随访方案是腺瘤切除,3~6月作内镜检查,如阴性隔6~9月再检查1次。如再次阴性可隔1年检查。如仍为阴性,每3年再检查l次,但期间每年需作大便潜血检查。低危险组腺瘤在切除腺瘤后1年复查,如阴性可每隔3年检查1次,共2次,然后每隔5年检查1次。但在随访时间,每年须作大便潜血试验。复查中一旦发现息肉即行内镜摘除。



 流行病学
流行病学
 病因
病因
 发病机制
发病机制







 临床表现
临床表现

 并发症
并发症
 实验室检查
实验室检查
 其他辅助检查
其他辅助检查
 诊断
诊断
 治疗
治疗

 预防
预防